La malasanità è un termine che descrive situazioni in cui errori medici o carenze nel sistema sanitario causano danni fisici o psicologici ai pazienti. Questo fenomeno non riguarda solo gli errori medici diretti, come diagnosi sbagliate o trattamenti inappropriati, ma può comprendere anche problemi legati all’organizzazione della struttura sanitaria, alla mancanza di igiene o alla somministrazione di cure non conformi agli standard previsti.
Comprendere cos’è la malasanità è essenziale per riconoscere quando la salute di un paziente è stata compromessa da errori o negligenze, una situazione spesso definita anche con il termine anglosassone ‘malpractice’. Infatti, non tutti gli esiti sfavorevoli sono malasanità: bisogna saper distinguere i casi in cui c’è stata una condotta effettivamente colposa da quelli in cui si sono purtroppo realizzati i rischi inevitabilmente connessi all’ordinaria pratica medica.
Ogni caso di malasanità è una storia di dignità negata. La nostra missione è restituire quella dignità attraverso un percorso di verità e giustizia.
INDICE SOMMARIO
- § 1. Malasanità: di cosa si tratta?
- § 2. Alcuni dati sulla malasanità
- § 2.1 I dati sugli accertamenti tecnici preventivi
- § 2.2 L’osservatorio sui risarcimenti per malasanità contenuto nel MedMal Report di Marsh
- § 2.3 I dati della Commissione Parlamentare di inchiesta sugli errori in campo sanitario
- § 2.4 Il Bollettino Statistico sui Rischi da Responsabilità Civile Sanitaria in Italia
- § 3. Quali sono le principali cause della malasanità?
- § 4. Quali sono i settori più esposti al rischio di malasanità?
- § 5. Cosa fare in caso di malasanità?
- § 6. A chi affidare la gestione del proprio caso di malasanità
- Malasanità: i nostri ultimi casi risolti
- Risultati per Malasanità Ottenuti
§ 1. Malasanità: di cosa si tratta?
Con il termine “malasanità” il linguaggio comune e quello giornalistico si riferiscono al fenomeno che – tecnicamente – deve essere denominato “responsabilità medica” o “responsabilità sanitaria”.
Per poter parlare di responsabilità medico-sanitaria, è necessario che sussistano tre presupposti.
§ 1.1 Primo elemento: la condotta (o l’omissione) caratterizzata da colpevolezza
La condotta (o l’omissione) colpevole può ravvisarsi quando c’è uno scostamento tra ciò che è accaduto e quanto sarebbe dovuto avvenire in conformità alle prescrizioni comportamentali pertinenti rispetto al caso concreto.
In proposito, per giudicare un presunto caso di malasanità, rammentiamo l’importanza di individuare – e all’occorrenza depositare in giudizio! – le cc.dd. “linee guida“, le “buone pratiche” e gli eventuali “protocolli” applicabili alla fattispecie, che rappresentano fondamentali parametri di riferimento per valutare il rispetto dei doveri assistenziali da parte della struttura sanitaria (in conformità al principio di cui all’art. 1176, comma 2, c.c.).
Ricordiamo altresì che il medico medio, rispetto al quale deve essere effettuata la valutazione di diligenza, non è il medico “mediocre”, ma è il medico bravo, vale a dire il medico preparato, coscienzioso e competente.
§ 1.2 Secondo elemento: il danno

Il danno è configurato dalle conseguenze derivanti dalla lesione di un interesse giuridicamente rilevante (in materia di malasanità si tratta, per lo più, del diritto all’integrità psico-fisica del paziente).
Diversamente da ciò che alcuni pensano, il danno non è mai “in re ipsa” e non si identifica con la lesione del diritto, che ne costituisce solo l’antecedente e non è quindi risarcibile di per sé.
Per ottenere il riconoscimento di un danno da malasanità e per valorizzarlo adeguatamente a fini risarcitori, dunque, non è sufficiente affermare che c’è stata la lesione di un diritto, ma è estremamente importante saper individuare (e documentare) tutte le implicazioni pregiudizievoli che ne siano conseguite.
§ 1.3 Terzo elemento: il nesso causale tra condotta (od omissione) e danno

Il nesso causale (o “nesso eziologico”) è la relazione che deve sussistere tra condotta e danno al fine di poter ascrivere quest’ultimo all’autore della prima (o all’ente che ne deve rispondere per malasanità).
Come noto, può dirsi ormai acquisita la consapevolezza che l’illecito civile e quello penale hanno strutture e funzioni distinte, il che impone di adottare – in sede civile – un diverso criterio di analisi della causalità, vale a dire quello della probabilità relativa o, come si suol definirlo, del “più probabile che non“.
È d’uopo precisare, in proposito, che tale criterio non può ridursi ipso facto alla aberrante regola del 50+1%.
Pertanto, il nesso causale dovrà dirsi pienamente integrato anche quando la valutazione sia inferiore al 50% se la condotta (o l’omissione) sanitaria resti comunque l’antecedente eziologico più significativo in ordine alla produzione dell’evento, nel contesto di tutte le risultanze fattuali di una specifica vicenda clinica.
Può sembrare strano affermare il principio che il primissimo requisito di un Ospedale è che non deve danneggiare il paziente
§ 2. Alcuni dati sulla malasanità
La responsabilità medica e sanitaria riveste una significativa importanza nel nostro Paese, che deriva innanzitutto dalla rilevanza della quota di spesa che l’Italia destina alla sanità.
Infatti, seppur ampiamente sottofinanziata rispetto ad altri Stati dell’UE, la spesa sanitaria pubblica italiana ha toccato nel 2022 quota 129,2 miliardi, cui si aggiungono altri 40 miliardi di spesa “out of pocket” per arrivare – tra pubblico e privato – alla importante cifra di quasi 170 miliardi (fonte Ragioneria generale dello Stato), che rappresentano circa l’8,9% del PIL.
Ma più rilevante è il fatto che la protezione dei cittadini contro il rischio sanitario è parte integrante del diritto alla salute, tutelato come diritto fondamentale della persona e come interesse della collettività dall’articolo 32 della nostra Costituzione e dalla legge Gelli del 2017.
In linea generale, è ormai consolidato che:
§ 2.1 I dati sugli accertamenti tecnici preventivi
Una recente ricerca condotta dall’Eurispes ha analizzato 1.380 consulenze tecniche depositate in sede di Accertamento Tecnico Preventivo (ATP) davanti alla XIII sezione del Tribunale di Roma. Si trattava di procedimenti celebrati dopo l’entrata in vigore della legge Gelli-Bianco (dal primo aprile 2017 al 31 dicembre 2021).
Non è indifferente il fatto che il Tribunale di Roma è quello che tratta il maggior numero di cause di responsabilità tra tutti i tribunali italiani (il 35% circa del totale). Bene, cosa è emerso da questa ricerca? E’ emerso che:
- gli ATP si concludono positivamente per il paziente nei 2/3 dei casi (con conferma, quindi, della responsabilità professionale della struttura sanitaria o del medico), mentre la struttura “vince” in meno di 1/3 dei casi;
- i medici risultano personalmente coinvolti nel giudizio in meno del 30% dei casi, mentre nel restante 70% è chiamata in causa soltanto la struttura sanitaria (o la compagnia assicuratrice).
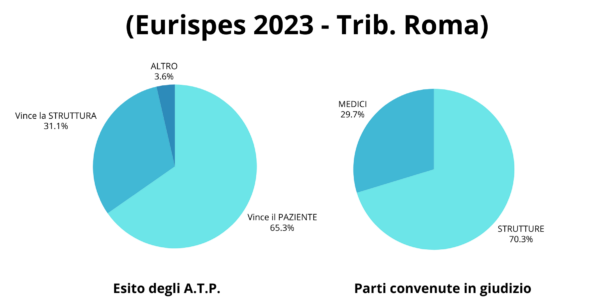
Questo significa, per inciso, che, almeno in parte, la legge Gelli ha raggiunto il suo obiettivo di scoraggiare l’azione verso il professionista ed incentivare quella verso la struttura sanitaria, che è la vera responsabile del servizio e quindi deve farsi carico anche degli oneri risarcitori che ne derivano.
§ 2.2 L’osservatorio sui risarcimenti per malasanità contenuto nel MedMal Report di Marsh
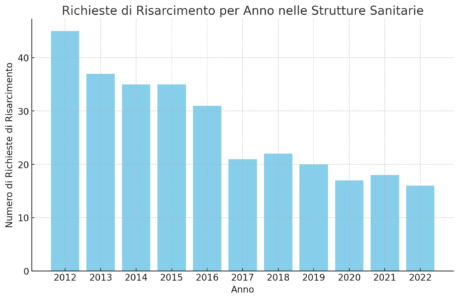
Tra gli strumenti di rilevazione dei dati sulla malasanità in Italia, un posto di primo piano spetta senza dubbio al “MedMal Report” di Marsh, che fornisce annualmente un’analisi approfondita sulla materia. L’ultima edizione del rapporto, relativa al periodo dal 2005 al 2022, ha rivelato una tendenza alla diminuzione del numero di sinistri nelle strutture sanitarie italiane, con una media annuale di sinistri che è passata da 45 nel 2012 a 16 nel 2022.
Questo dato sembra riflettere un miglioramento nella gestione dei rischi e nella qualità delle cure offerte, segnalando possibili progressi nel sistema sanitario nazionale.
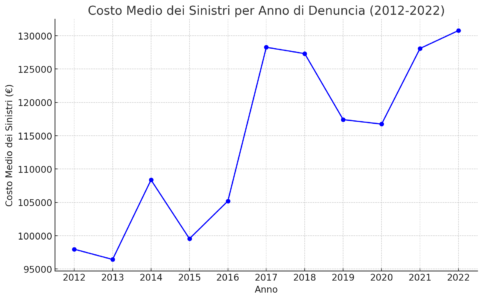
Nonostante il calo nel numero di sinistri, il report mette in evidenza un trend opposto per quanto riguarda i costi di risarcimento. Il costo medio dei sinistri è cresciuto sostanzialmente: da 98.000 euro nel 2012 a 130.000 euro nel 2022.
Questo aumento del 33% nel decennio evidenzia una crescente complessità nei casi di malasanità, con implicazioni finanziarie potenzialmente rilevanti per le strutture sanitarie.
Il report analizza anche la distribuzione percentuale dei sinistri nelle diverse specialità mediche. L’Unità Operativa di Ortopedia e Traumatologia emerge come principale fonte di rischio, con il 19,4% dei sinistri. Seguono le aree di DEA/Pronto Soccorso e Ostetricia e Ginecologia, rispettivamente con il 16% e quasi il 10% delle richieste.
Tali dati riflettono le aree di maggiore vulnerabilità all’interno del sistema sanitario e sottolineano l’importanza di interventi mirati per ridurre il rischio e migliorare la sicurezza delle cure in questi specifici settori.

§ 2.3 I dati della Commissione Parlamentare di inchiesta sugli errori in campo sanitario
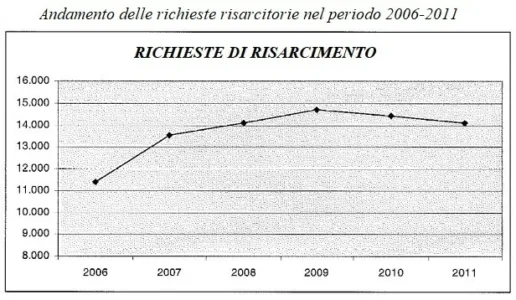
Benché si tratti di dati non recentissimi, è opportuno menzionare – attesa la fonte istituzionale da cui proviene – anche la relazione conclusiva approvata (il 22/01/2013) dalla Commissione Parlamentare di inchiesta sugli errori in campo sanitario. Essa ha confermato che, negli anni dal 2006 al 2011, alle aziende sanitarie coinvolte nelle rilevazioni statistiche (169), sono state indirizzate complessivamente 82.210 denunce di episodi avversi e conseguenti richieste di risarcimento, per una media 13.702 richieste annuali.
Il grafico che segue mostra l’andamento delle denunce per malasanità, che segnala un andamento crescente dal 2006 al 2009, ed una successiva riduzione negli anni 2010 e 2011, tanto che il valore di quest’ultimo anno si è attestato sul livello del 2008.
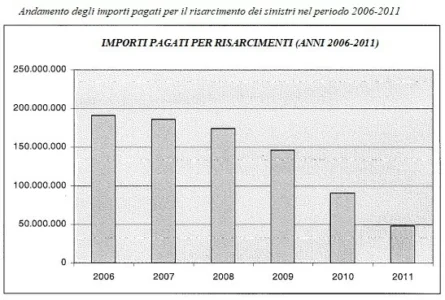
I risarcimenti erogati nel periodo in questione (2006-2011) ammontano complessivamente ad euro 837 milioni, con un andamento – illustrato nel grafico che segue – che dimostra una costante riduzione degli importi pagati (dai 191 milioni del 2006, ai meno di 50 milioni del 2011).
§ 2.4 Il Bollettino Statistico sui Rischi da Responsabilità Civile Sanitaria in Italia
Da ultimo, anche il Bollettino Statistico sui Rischi da Responsabilità Civile Sanitaria in Italia, diffuso dall’IVASS (Istituto per la Vigilanza sulle Assicurazioni) nel dicembre 2017, documenta una sostanziale flessione delle denunce presentate e, conseguentemente, dei risarcimenti erogati.
Nel 2016, infatti, le compagnie assicurative hanno ricevuto quasi il 50% in meno delle richieste risarcitorie pervenute nel 2010 (15.360 anziché 29.991). La diminuzione avrebbe coinvolto soprattutto le strutture pubbliche (3.793 denunce, anziché le 16.664 del 2010). La diminuzione delle richieste risarcitorie da parte di strutture sanitarie private, invece, è stata meno accentuata (5.242 denunce nel 2016, contro le 3.075 del 2010).
Va segnalato, tuttavia, che il calo delle richieste risarcitorie tra il 2010 e il 2016 non è dovuto soltanto alla diminuzione del tasso di denunce per struttura (-56% per le pubbliche, -23% per le private), ma anche alla notevole diminuzione del numero delle strutture sanitarie assicurate, che sempre più spesso hanno iniziato ad operare in cd. “autoassicurazione” o – più correttamente – in autoritenzione del rischio sanitario, come peraltro oggi consente espressamente la legge Gelli.
Fino al 2016 sarebbero stati risarciti a titolo definitivo 40.444 sinistri, denunciati tra 2010 e 2016. Il 92% di tali liquidazioni sarebbero relative a richieste risarcitorie pervenute prima del 2015. I risarcimenti complessivamente erogati ammonterebbero a 1 miliardo e 590 milioni di euro. Il 96% di tale importo riguarderebbe denunce precedenti al 2015.
§ 3. Quali sono le principali cause della malasanità?
Gli eventi avversi in sanità sono principalmente dovuti a:
1) carenze organizzative delle strutture, che incidono sulla efficienza e sulla salubrità degli ambienti sanitari (cfr. infezioni ospedaliere o nosocomiali), oppure sulla ripetizione di errori professionali (si pensi alla maggiore esposizione al rischio di sanitari costretti ad orari di lavoro eccessivamente onerosi);
2) negligenze / imperizie / imprudenze da parte di medici ed infermieri, talvolta nel corso di prestazioni (soprattutto diagnostiche) routinarie, senz’altro evitabili alla luce delle conoscenze scientifiche, delle linee guida e dei protocolli in vigore;
3) mancata previsione di un sistema di gestione del rischio e, in alcuni casi, assenza di sanzioni efficaci per il personale inefficiente, assenteista o con tassi importanti di sinistrosità;
4) tagli continui alle risorse della sanità, sia quella pubblica sia quella convenzionata, con effetti negativi sui sistemi di prevenzione (risparmi sugli accertamenti diagnostici; strumentazione inefficiente od obsoleta; mancanza di formazione dei sanitari; carenza di personale medico; strutture fatiscenti; carenza di posti letto; ecc.);
5) sprechi di denaro, talvolta associati a fenomeni criminosi e, nei casi più gravi, al coinvolgimento di associazioni malavitose nel sistema sanitario;
6) superficialità nella fase precedente alla somministrazione di prestazioni e trascuratezza nella informazione al paziente.
§ 4. Quali sono i settori più esposti al rischio di malasanità?
I nostri professionisti hanno maturato vasta esperienza nel campo dell’errore medico-sanitario e del risarcimento del danno ad esso conseguente, anche nell’àmbito dell’attività di docenza universitaria ed extrauniversitaria svolta, ed hanno ottenuto significativi risultati – tanto in sede stragiudiziale quanto in sede giudiziale – in tema di:
- infezioni nosocomiali,
- carenza o difetto di organizzazione della struttura ospedaliera o della casa di cura,
- responsabilità medica d’equipe,
- danni da parto,
- consenso informato,
- danno da decesso per infezione,
- emergenza-urgenza,
- malasanità in oculistica,
- lesioni macro-permanenti,
- distinzione tra morte per “complicanza” e malasanità;
- perdita di chances di sopravvivenza e di guarigione.
In linea generale, un evento avverso prevenibile può accadere in molti settori, tra cui, a titolo esemplificativo, possiamo menzionare i seguenti.
Chirurgia Generale
- Aderenze post-operatorie.
- Clips mal posizionate.
- Emboli, tromboembolie per mancata terapia anticoagulante.
- Errata esecuzione di interventi chirurgici.
- Errato approccio terapeutico alla patologia con esecuzioni di interventi non necessari alla risoluzione del problema.
- Garze e ferri chirurgici dimenticati in corpo dopo gli interventi.
- Infezioni post-operatorie.
- Lesioni di nervi, vasi, organi adiacenti, durante interventi chirurgici.
- Mancata diagnosi di patologie.
- Mancata informazione o mancata acquisizione del consenso informato.
- Mancata risoluzione del problema per il quale è stato programmato l’intervento.
- Rottura di denti o protesi durante l’intubazione.
- Scarsa assistenza nel post-operatorio.
- Suture (abnormi, tolte troppo precocemente).
Chirurgia Plastica
- Aumento labbra: eccesso di volume, errore di proiezione, asimmetria.
- Blefaroplastica: asimmetria, correzione eccessiva o insufficiente o cicatrici troppo evidenti.
- Lifting: cicatrici grossolane, eccessiva o insufficiente tensione cutanea e presenza di asimmetrie.
- Liposcultura: avvallamenti, asimmetrie, caduta di tessuti (per l’eccessivo svuotamento) e buchi.
- Rinoplastica: avvallamenti, irregolarità nella superficie o asimmetrie.
- Risultato difforme da quello prospettato.
- Trapianto capelli: attaccatura innaturale, trapianto cd. “a ciuffi di bambola”, con reimpianto dei capelli a ciuffetti anziché singolarmente.
Oculistica
- Infezioni durante l’esecuzione di interventi.
- Errata esecuzione di interventi di cataratta e di correzione laser della miopia.
- Errata esecuzione di iniezioni intravitreali.
- Colpevole ritardo nel trattamento di patologie oculari.
- Omessa prescrizione di controlli in fase post-operatoria.
Odontoiatria
- Frattura delle radici per perni moncone mal eseguiti.
- Infezioni a seguito di cure canalari (devitalizzazione).
- Infiltrazioni cariose e problemi gengivali per errata esecuzione di corone in ceramica.
- Mancata esecuzione di esami preliminari.
- Recidive cariose o infiammazioni per errate otturazioni.
Anestesia
- Decesso nel corso di anestesia negli interventi.
- Errore nell’inserimento di cateteri venosi centrali (CVC)
- Lesioni durante le intubazioni oro-tracheali.
Oncologia
- Interventi eccessivamente demolitivi rispetto alla diagnosi.
- Operazioni incomplete, che rendono necessari nuovi interventi chirurgici.
- Perdita di chance di guarigione o di sopravvivenza per omessa o ritardata diagnosi.
- Prescrizione di accertamenti non idonei.
- Radio e chemioterapia effettuata con ritardo o in dosi non adatte.
- Ritardo nella diagnosi o nell’esecuzione delle terapie di trattamento.
Ginecologia e Ostetricia
- Danni alla madre durante il parto.
- Diagnosi errate per malattie ginecologiche.
- Distocia della spalla.
- Errate terapie per la cura della infertilità.
- Erronea diagnosi prenatale.
- Fratture della clavicola.
- Ipossia del bambino al momento del parto.
- Lesioni del plesso brachiale.
- Mancata effettuazione di manovre rianimatorie sul bambino.
- Mancata diagnosi di malformazioni fetali durante l’esecuzione di ecografie in epoca prenatale in tempo utile per effettuare l’interruzione di gravidanza.
- Mancata diagnosi di tumori dell’apparato genitale femminile.
- Omessa diagnosi di malformazione del feto, con conseguente nascita indesiderata.
- Perdita del feto per amniocentesi o villocentesi.
- Prescrizione di terapie senza adeguati controlli.
- Ritardo nell’esecuzione di parto cesareo.
- Ritardo nell’espletamento del parto con morte del neonato.
- Uso di ventosa ostetrica e di forcipe e relative lesioni.
Ortopedia
- Errata esecuzione di interventi chirurgici per la sintesi delle fratture.
- Infezione ospedaliera ed emorragia post-operatoria.
- Inserimento di protesi di dimensioni errate.
- Lesioni alle terminazioni nervose o al nervo motorio durante le operazioni all’ernia del disco.
- Lesioni al midollo spinale dovute alla non immobilizzazione della colonna vertebrale dopo una caduta.
- Mancata esecuzione di indagini o esami preliminari.
- Mancato recupero della gamba per un intervento errato sui legamenti.
- Mancato riconoscimento di fratture.
- Presenza di infezioni nosocomiali dovute alla mancata sterilizzazione dei ferri di sala operatoria o scarsa igiene delle sale.
La migliore qualità è la disponibilità del medico a riconoscere un errore senza equivoci. Ogni paziente intelligente sa che la pratica della medicina non è una scienza esatta. Gli errori sono inevitabili anche tra i professionisti più coscienziosi. L’ammissione pubblica degli errori è il modo migliore per non ripeterli più e di solito rivela un ottimo medico.
§ 5. Cosa fare in caso di malasanità?
Se ritieni che tu o un tuo congiunto abbia subito un danno alla salute a causa di un errore sanitario ed intendi chiedere un risarcimento, hai senz’altro bisogno di aiuto.
- Devi inanzitutto verificare se – sotto il profilo giuridico e medico-legale – esistono davvero i presupposti della responsabilità.
- Hai bisogno, poi, di quantificare esattamente il danno,
- di individuare i soggetti tenuti al risarcimento,
- di iniziare e proseguire le tue istanze risarcitorie.
Il nostro è uno studio legale estremamente qualificato in malasanità e si occupa di tutte le fasi di questo complesso iter: dalla valutazione medico-legale che effettuiamo con i nostri consulenti di fiducia, alla considerazione degli aspetti giuridici della vicenda, fino alla gestione operativa della pratica in ambito stragiudiziale e – quando necessario – giudiziale.
Siamo orgogliosi di precisare che – diversamente da altre organizzazioni più o meno serie che offrono servizi (legali o paralegali) in questa materia – la nostra mission è esplicitamente rivolta a contrastare la cd. “frivolous litigation”, vale a dire la censurabile prassi di instaurare azioni relative a pregiudizi futili, non supportate da un adeguato vaglio medico-legale o con finalità meramente speculative.
È davvero difficile attribuire un esatto valore economico alla qualità di vita che viene persa, ma sappi che – se sei stato vittima di un episodio di “mala-sanità” – essere risarcito è un tuo diritto e che, col nostro aiuto, potrai ottenere il giusto ristoro di ogni pregiudizio subito.
§ 6. A chi affidare la gestione del proprio caso di malasanità
Quando si tratta di salvaguardare un bene così prezioso come i diritti derivanti da un errore sanitario, è fondamentale affidarsi a mani esperte. Il professionista giusto per gestire un caso di malasanità è l’avvocato, che rappresenta la figura istituzionalmente abilitata – nel nostro ordinamento giuridico – alla difesa dei diritti e degli interessi legittimi dei cittadini.
Presso CHIARINI | Studio Legale, tutti i professionisti che si occupano delle pratiche risarcitorie hanno maturato significativa esperienza in materia di responsabilità medico-sanitaria, anche a motivo dell’attività di docenza universitaria ed extrauniversitaria svolta.
Essi tutelano i profili economici necessariamente connessi al risarcimento danni da malasanità, ma non trascurano di salvaguardare gli aspetti emotivi che inevitabilmente affiorano in una vicenda – più o meno grave – di danno alla salute.
§ 6.1 Una guida esperta fino alla soluzione del caso
L’avv. Gabriele Chiarini, avvocato cassazionista e dottore di ricerca in diritto civile, guida il nostro team con profonda competenza. Abilitato al patrocinio davanti alla Corte di Cassazione ed alle altre Giurisdizioni Superiori, ha conseguito magna cum laude un master universitario di II livello in diritto sanitario.
E’ presidente della Fondazione Sanità Responsabile, un’organizzazione di diritto privato riconosciuta dall’autorità governativa. La Fondazione è impegnata in attività divulgative, solidaristiche e socialmente utili nei campi della sicurezza delle cure, della prevenzione degli eventi avversi in sanità e della responsabilità medica.
Inoltre, è docente presso istituti di formazione universitari ed extrauniversitari, relatore in convegni scientifici e corsi di aggiornamento medico-legali, nonché autore di opere di diritto civile e commerciale per importanti testate, riviste e collane giuridiche.
L’avvocato Chiarini segue personalmente ogni caso, unendo esperienza e competenza per individuare strategie legali efficaci e vincenti. Dal primo contatto alla risoluzione finale, potrai contare su un’assistenza dedicata e su misura.
Malasanità: i nostri ultimi casi risolti
La malasanità non è soltanto una parola, ma un’esperienza difficile, spesso drammatica, che reclama una risposta seria e competente. In CHIARINI | Studio Legale affrontiamo ogni vicenda clinica con un approccio scrupoloso e dedicato, garantendo che ogni vittima di negligenza medica riceva la rappresentanza e il supporto necessari per far valere i propri diritti, al fine di ottenere la giustizia che il caso merita.