Ultimo Aggiornamento 30 Gennaio 2025
Tratti caratteristici della “nuova” responsabilità sanitaria disegnata dalla legge Gelli. Cosa cambia (e cosa no)
L’approvazione della legge n. 24/2017 ha suscitato notevole clamore mediatico; ma la legge Gelli cosa cambia? Si tratta davvero di quella svolta epocale che è stata talvolta ventilata? o di una panacea per tutti mali del nostro sistema sanitario?
Questa riforma è nata con l’intento di innovare la materia della sicurezza in sanità e, soprattutto, della responsabilità professionale medica. Entrata in vigore il 01/04/2017, e subito adottata nel linguaggio corrente come “legge Gelli” o “legge Gelli-Bianco” (dal nome di due tra i parlamentari che hanno presentato il relativo disegno), la legge n. 24 del 08/03/2017 non ha quella portata rivoluzionaria che qualche organo di stampa ha voluto attribuirle.
Si tratta, ad ogni modo, di un provvedimento importante, anche se un po’ farraginoso sotto il profilo della tecnica normativa, che ha introdotto significative modifiche nella disciplina – sostanziale e processuale – di quel fenomeno che va sotto il nome di “responsabilità medica e sanitaria“. In questo contributo, approfondiamo i principali cambiamenti che la legge ha comportato per i protagonisti del settore (cittadini, medici, strutture sanitarie, avvocati).
§ 1. Legge Gelli: cosa cambia per il cittadino
Per il cittadino, di fatto, la legge non ha direttamente comportato cambiamenti dirompenti.
Nessuno ha mai dubitato che la sicurezza nelle cure fosse parte costitutiva del diritto alla salute, né che fosse necessario perseguirla nell’interesse dei singoli e della collettività, e questo anche prima che l’art. 1 del provvedimento lo affermasse in maniera enfatica e, forse, un po’ retorica.
Non sarà, poi, l’istituzione del “Garante per il diritto alla salute“, peraltro individuato nella già esistente figura del Difensore civico e senza oneri aggiuntivi per la finanza pubblica, a migliorare effettivamente le condizioni di tutela dei diritti del malato.
Più significative sono, invece:
- le disposizioni che dovrebbero consentire oggi una maggior facilità di accesso ai propri dati e documenti sanitari, dal momento che la Struttura ha l’obbligo di rilasciarne copia – preferibilmente in formato elettronico – entro sette giorni dalla richiesta (art. 4), nonché
- quelle che prevedono la possibilità per i familiari del paziente deceduto (in ospedale o anche in altro luogo) di concordare con il direttore sanitario l’esecuzione del riscontro diagnostico e di far partecipare alle operazioni un medico (legale) di propria fiducia.

§ 2. Cosa cambia per le strutture sanitarie o sociosanitarie
Pochi sono anche i cambiamenti destinati a incidere sulla posizione delle strutture sanitarie o sociosanitarie, sia pubbliche sia private.
La responsabilità della struttura era prima della legge Gelli, e rimane dopo di essa, una responsabilità di tipo contrattuale, discendente dal cd. “contratto di spedalità” – o, meglio, di assistenza sanitaria – che si instaura con il paziente contestualmente alla sua accettazione in reparto.
Come noto, la natura contrattuale della responsabilità comporta, per il soggetto eventualmente danneggiato dall’attività sanitaria, una serie di privilegi in sede processuale, in relazione a vari profili, tra cui spicca per importanza quello relativo all’onere della prova dell’inadempimento: non sarà il paziente a dover provare specificamente l’errore sanitario, ma sarà la struttura a dover dimostrare di aver fatto tutto il possibile per evitare il danno. Ove restasse un dubbio sulla qualità dei servizi sanitari erogati, dunque, questo dubbio si tradurrà processualmente in una affermazione di colpevolezza dell’Ospedale.
Inoltre, la prescrizione del diritto al risarcimento del danno da malpractice sanitaria, trattandosi di responsabilità contrattuale, matura in dieci anni (e non in cinque anni, come accadrebbe se fossimo in àmbito di responsabilità extracontrattuale).

§ 2.1 Cosa cambia in materia assicurativa
La legge ha previsto un obbligo di assicurazione per le strutture, che in realtà non è un vero e proprio obbligo, dal momento che rimane la possibilità di ricorrere ad “altre analoghe misure per la responsabilità civile verso terzi” (misure che – diversamente dalla copertura assicurativa – non eliminano interamente il rischio di insolvenza della casa di cura in caso di condanna al risarcimento danni per malasanità).
Infatti, è sì vero che – con giusto sette anni di ritardo – la disciplina assicurativa è stata integrata con l’emanazione del D.M. 15/12/2023, n. 232, che ha finalmente stabilito quali siano i requisiti minimi delle polizze assicurative in materia di r.c. sanitaria, con particolare riguardo ai massimali indennizzabili. Col che è peraltro entrata in vigore la disciplina sulla “azione diretta”, che permette al paziente danneggiato di chiedere il risarcimento alla compagnia assicuratrice della struttura sanitaria o del medico, entro i limiti del massimale assicurato.
Ma è anche vero che tale decreto attuativo, nel disciplinare le “analoghe misure” (consistenti nella cd. autoassicurazione o, meglio, autoritenzione del rischio), non ha previsto i requisiti minimi per accedervi. Di fatto, dunque, qualunque struttura sanitaria – pubblica o privata che sia – può far ricorso alle analoghe misure, indipendentemente dalla sua solvibilità rispetto ai potenziali rischi risarcitori.
Sarebbe stato indubbiamente più opportuno, come è stato da più parti osservato, stabilire requisiti minimi anche per l’autoritenzione del rischio, quantomeno per le aziende private, similmente a ciò che è stato fatto per i massimali assicurativi. Ad esempio: consentire l’autoritenzione solo se e nella misura in cui il patrimonio netto della struttura sia sufficiente, obbligandola ad assicurarsi per la parte eccedente.
§ 3. Cosa cambia per i medici e gli operatori sanitari con la legge Gelli
Più significativi, invece, sono i cambiamenti per la figura del medico e, in generale, dell’operatore sanitario, invero parzialmente introdotti già dal d.l. n. 158/2012 (noto anche come decreto “Balduzzi”), e salutati con comprensibile favore dalla classe medica.
La legge Gelli ha infatti definitivamente archiviato la teoria del cd. “contatto sociale”, confermando che, nell’esercizio della propria professione, il medico risponde del proprio operato ai sensi dell’articolo 2043 del codice civile, quindi in conformità alle norme sulla responsabilità extracontrattuale (con la conseguenza che l’onere della prova circa la colpa ricade, questa volta, sul paziente danneggiato, e che l’azione risarcitoria si prescrive in cinque anni, e non in dieci anni come accade per la responsabilità della struttura ospedaliera).
Ciò vale, naturalmente, per i medici del Servizio Sanitario Nazionale che si trovano ad assistere i pazienti nella loro ordinaria attività professionale; è fatto salvo, infatti, il caso del medico che abbia agito nell’adempimento di una obbligazione contrattuale specificamente assunta con il paziente, sia se esercente la libera professione, sia se medico dipendente che eserciti in regime “intramurario” (intra moenia) o “extramurario” (extra moenia); in tal caso, essendo intercorso un vero e proprio contratto tra medico e paziente, la responsabilità tornerà ad avere natura – per l’appunto – contrattuale.

§ 3.1 Legge gelli cosa cambia: l’azione di regresso
Altra variazione a beneficio del personale sanitario è costituita dall’introduzione di una serie di limiti all’azione di regresso (o di “rivalsa”) nei confronti del medico, che può essere esercitata dalla Struttura solo in caso di dolo o colpa grave, peraltro con la previsione di un “tetto” alla responsabilità dell’operatore pari al triplo della sua retribuzione lorda annua.
Giova peraltro precisare che incombe sulla struttura l’onere di provare la responsabilità esclusiva del medico, qualora la prima – esercitando l’azione di regresso – intenda sostenere che il danno sia interamente imputabile a colpa del secondo piuttosto che a proprie carenze tecnico-organizzative.
Inoltre, come hanno precisato le ccdd. sentenze di San Martino bis, tra medico e struttura l’obbligo di risarcimento si divide in pari quota, salvo che la Struttura provi rigorosamente una grave, straordinaria ed imprevedibile malpractice del medico.

§ 3.2 La responsabilità penale
Infine, la legge Gelli ha introdotto nel codice penale (con l’art. 590 sexies c.p.) una disciplina ad hoc per i reati di omicidio e lesioni personali commessi nell’esercizio della professione sanitaria, relativamente a cui si segnala – in particolare – l’esclusione della punibilità del medico che abbia rispettato le raccomandazioni previste dalle linee guida vigenti o dalle buone pratiche clinico-assistenziali, pur se abbia compiuto un errore esecutivo per imperizia.
Queste innovazioni, obiettivamente vantaggiose per i professionisti della sanità, non rappresentano tuttavia concessioni di ingiustificato privilegio; esse si collocano invece nella prospettiva, che abbiamo più volte sottolineato, per cui l’errore medico-sanitario – eccettuati i casi di macroscopici e gravi responsabilità individuali – rappresenta spesso la punta di un iceberg ed è il risultato di una serie di criticità organizzative (dette anche “latenti”).
Perciò è ben comprensibile che sia la struttura sanitaria a doversi fare carico delle conseguenze, anche risarcitorie, di un evento avverso in sanità.

Legge Gelli, cosa cambia? Se hai bisogno di supporto in materia di diritto sanitario o responsabilità medica:
§ 4. Legge Gelli: cosa cambia per gli avvocati
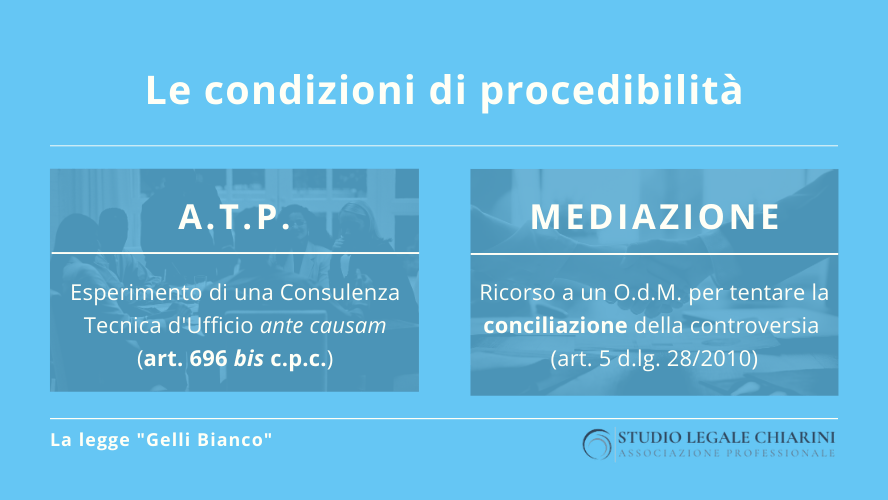
Sotto il profilo processuale, la novità più rilevante per gli operatori giuridici – e, in particolare, per gli avvocati che si occupano di medical malpractice – è rappresentata dalla previsione del procedimento di cui all’art. 696 bis c.p.c. quale condizione di procedibilità dell’azione risarcitoria.
In sostanza, il paziente che ritenga di essere stato danneggiato da un errore sanitario, prima di agire in giudizio per il risarcimento danni, deve rivolgersi al Giudice chiedendo la nomina di un collegio di medici (un medico legale ed uno specialista nella disciplina di riferimento), che procederà a valutare la questione sotto il profilo tecnico, non prima di aver tentato una composizione bonaria della lite.
In alternativa, è possibile promuovere un procedimento di mediazione davanti ad un Organismo appositamente autorizzato dal Ministero della Giustizia.
§ 4.1 L’ATP conciliativo
Si tratta, in realtà, di uno strumento processuale da tempo esistente nel nostro ordinamento, che gli esperti del settore solevano utilizzare spesso anche prima dell’entrata in vigore della legge Gelli; essa, ad ogni modo, ha avuto il merito di “istituzionalizzare” tale procedimento, muovendo dalla condivisibile presa d’atto del ruolo centrale della C.T.U. (consulenza tecnica d’ufficio) nella risoluzione di una questione di responsabilità medica.
E’ chiaro, infatti, che le valutazioni espresse dal collegio dei medici nominati dal Tribunale in sede di ATP conciliativo – che potranno essere acquisite nel successivo giudizio risarcitorio – risulteranno fondamentali per la conferma (o la smentita) dei profili di negligenza evidenziati dalla difesa del paziente, nonché per la disamina del nesso causale tra condotta sanitaria e danno.
Il procedimento dovrebbe concludersi in tempi assai celeri (sei mesi, nell’intenzione del legislatore), ma si tratta di un termine che spesso non viene rispettato in sede giudiziale, benché sia definito “perentorio” dalla normativa in questione.
Ad ogni modo, la legge Gelli non incide sui tempi del giudizio ordinario (notoriamente piuttosto lunghi) che il danneggiato sarà costretto ad intraprendere laddove – come talvolta capita – vi sia resistenza da parte della struttura sanitaria ad ammettere le proprie responsabilità (e, quindi, a risarcire il danno con una transazione) anche dopo il deposito della consulenza tecnica.
§ 5. Riflessioni conclusive sui cambiamenti derivati dalla legge Gelli
In estrema sintesi, i soggetti veramente interessati dalla nuova disciplina sono – in fin dei conti – soltanto i singoli operatori sanitari, che vedono fortemente ridimensionata la propria sfera di responsabilità. La tutela dei diritti del malato, beninteso, resta piena ed integrale, perché non viene in alcun modo ritoccata al ribasso la responsabilità delle strutture sanitarie o socio-sanitarie.
Le innovazioni processuali, pur in larga parte apprezzabili, non sembrano in grado di determinare – di per sé ed in assenza di una riforma organica del giudizio civile – una significativa accelerazione dei tempi processuali per la definizione delle azioni risarcitorie.
Peraltro, devono essere ancora emanati alcuni dei decreti attuativi che porteranno l’applicazione della legge Gelli “a pieno regime”, nonostante l’avvenuta approvazione – come già detto – del decreto sui requisiti minimi delle polizze. Pensiamo, in particolare,
- all’istituzione del fondo di garanzia per le vittime di responsabilità sanitaria,
- alla necessaria vigilanza dell’IVASS sulle compagnie di assicurazione, nonché
- alla disciplina dei i flussi informativi tra centri di gestione del rischio, l’Osservatorio buone pratiche e l’AGENAS.
In sostanza, nonostante il clamore mediatico sollevato dall’approvazione di questo provvedimento normativo, non riteniamo si tratti di quella svolta epocale che è stata talvolta ventilata, né tantomeno di una panacea per tutti mali del nostro sistema sanitario, che avrebbe bisogno di specifica attenzione e, soprattutto, di più adeguate risorse economiche.
Per chi volesse approfondire ulteriormente l’argomento, suggeriamo la lettura dei seguenti contributi:
- I – La legge “Gelli”: profili generali e norme di diritto amministrativo
- II – La legge “Gelli”: le regole in materia di responsabilità penale e civile
- III – Le disposizioni della legge “Gelli” dedicate ai profili assicurativi e al Fondo di Garanzia per i danni da responsabilità medico-sanitaria
- La “legge Gelli Bianco“
Oppure si veda l’articolo dell’avv. Gabriele Chiarini pubblicato nella sezione “Diritto 24” del Sole 24 Ore, cliccando sull’immagine qui sotto:

TESTO integrale della legge Gelli
Legge 08/03/2017, n. 24 (in Gazzetta Ufficiale 17/03/2017, n. 64) – cd. LEGGE GELLI
Disposizioni in materia di sicurezza delle cure e della persona assistita, nonché in materia di responsabilità professionale degli esercenti le professioni sanitarie
(testo integrale aggiornato – ultima modifica dell’atto normativo risalente al 28/02/2023)
Preambolo
La Camera dei deputati ed il Senato della Repubblica hanno approvato;
IL PRESIDENTE DELLA REPUBBLICA
PROMULGA
la seguente legge:
Articolo 1 – Sicurezza delle cure in sanità
1. La sicurezza delle cure è parte costitutiva del diritto alla salute ed è perseguita nell’interesse dell’individuo e della collettività.
2. La sicurezza delle cure si realizza anche mediante l’insieme di tutte le attività finalizzate alla prevenzione e alla gestione del rischio connesso all’erogazione di prestazioni sanitarie e l’utilizzo appropriato delle risorse strutturali, tecnologiche e organizzative.
3. Alle attività di prevenzione del rischio messe in atto dalle strutture sanitarie e sociosanitarie, pubbliche e private, è tenuto a concorrere tutto il personale, compresi i liberi professionisti che vi operano in regime di convenzione con il Servizio sanitario nazionale.
Articolo 2 – Attribuzione della funzione di garante per il diritto alla salute al Difensore civico regionale o provinciale e istituzione dei Centri regionali per la gestione del rischio sanitario e la sicurezza del paziente
1. Le regioni e le province autonome di Trento e di Bolzano possono affidare all’ufficio del Difensore civico la funzione di garante per il diritto alla salute e disciplinarne la struttura organizzativa e il supporto tecnico.
2. Il Difensore civico, nella sua funzione di garante per il diritto alla salute, può essere adito gratuitamente da ciascun soggetto destinatario di prestazioni sanitarie, direttamente o mediante un proprio delegato, per la segnalazione di disfunzioni del sistema dell’assistenza sanitaria e sociosanitaria.
3. Il Difensore civico acquisisce, anche digitalmente, gli atti relativi alla segnalazione pervenuta e, qualora abbia verificato la fondatezza della segnalazione, interviene a tutela del diritto leso con i poteri e le modalità stabiliti dalla legislazione regionale.
4. In ogni regione è istituito, con le risorse umane, strumentali e finanziarie disponibili a legislazione vigente e comunque senza nuovi o maggiori oneri a carico della finanza pubblica, il Centro per la gestione del rischio sanitario e la sicurezza del paziente, che raccoglie dalle strutture sanitarie e sociosanitarie pubbliche e private i dati regionali sui rischi ed eventi avversi e sul contenzioso e li trasmette annualmente, mediante procedura telematica unificata a livello nazionale, all’Osservatorio nazionale delle buone pratiche sulla sicurezza nella sanità, di cui all’articolo 3.
5. All’articolo 1, comma 539, della legge 28 dicembre 2015, n. 208, è aggiunta, in fine, la seguente lettera:
«d-bis) predisposizione di una relazione annuale consuntiva sugli eventi avversi verificatisi all’interno della struttura, sulle cause che hanno prodotto l’evento avverso e sulle conseguenti iniziative messe in atto. Detta relazione è pubblicata nel sito internet della struttura sanitaria».
Articolo 3 – Osservatorio nazionale delle buone pratiche sulla sicurezza nella sanità
1. Entro tre mesi dalla data di entrata in vigore della presente legge, con decreto del Ministro della salute, previa intesa in sede di Conferenza permanente per i rapporti tra lo Stato, le regioni e le province autonome di Trento e di Bolzano, è istituito, senza nuovi o maggiori oneri per la finanza pubblica, presso l’Agenzia nazionale per i servizi sanitari regionali (AGENAS), l’Osservatorio nazionale delle buone pratiche sulla sicurezza nella sanità, di seguito denominato «Osservatorio»[*].
2. L’Osservatorio acquisisce dai Centri per la gestione del rischio sanitario e la sicurezza del paziente, di cui all’articolo 2, i dati regionali relativi ai rischi ed eventi avversi nonché alle cause, all’entità, alla frequenza e all’onere finanziario del contenzioso e, anche mediante la predisposizione, con l’ausilio delle società scientifiche e delle associazioni tecnico-scientifiche delle professioni sanitarie di cui all’articolo 5, di linee di indirizzo, individua idonee misure per la prevenzione e la gestione del rischio sanitario e il monitoraggio delle buone pratiche per la sicurezza delle cure nonché per la formazione e l’aggiornamento del personale esercente le professioni sanitarie.
3. Il Ministro della salute trasmette annualmente alle Camere una relazione sull’attività svolta dall’Osservatorio.
4. L’Osservatorio, nell’esercizio delle sue funzioni, si avvale anche del Sistema informativo per il monitoraggio degli errori in sanità (SIMES), istituito con decreto del Ministro del lavoro, della salute e delle politiche sociali 11 dicembre 2009, pubblicato nella Gazzetta Ufficiale n. 8 del 12 gennaio 2010.
[*] L’Osservatorio nazionale delle buone pratiche sulla sicurezza nella sanità è stato istituito con D.M. 29/09/2017.
Articolo 4 – Trasparenza dei dati
1. Le prestazioni sanitarie erogate dalle strutture pubbliche e private sono soggette all’obbligo di trasparenza, nel rispetto del codice in materia di protezione dei dati personali, di cui al decreto legislativo 30 giugno 2003, n. 196.
2. La direzione sanitaria della struttura pubblica o privata, entro sette giorni dalla presentazione della richiesta da parte degli interessati aventi diritto, in conformità alla disciplina sull’accesso ai documenti amministrativi e a quanto previsto dal codice in materia di protezione dei dati personali, di cui al decreto legislativo 30 giugno 2003, n. 196, fornisce la documentazione sanitaria disponibile relativa al paziente, preferibilmente in formato elettronico; le eventuali integrazioni sono fornite, in ogni caso, entro il termine massimo di trenta giorni dalla presentazione della suddetta richiesta. Entro novanta giorni dalla data di entrata in vigore della presente legge, le strutture sanitarie pubbliche e private adeguano i regolamenti interni adottati in attuazione della legge 7 agosto 1990, n. 241, alle disposizioni del presente comma.
3. Le strutture sanitarie pubbliche e private rendono disponibili, mediante pubblicazione nel proprio sito internet, i dati relativi a tutti i risarcimenti erogati nell’ultimo quinquennio, verificati nell’ambito dell’esercizio della funzione di monitoraggio, prevenzione e gestione del rischio sanitario (risk management) di cui all’articolo 1, comma 539, della legge 28 dicembre 2015, n. 208, come modificato dagli articoli 2 e 16 della presente legge.
4. All’articolo 37 del regolamento di polizia mortuaria, di cui al decreto del Presidente della Repubblica 10 settembre 1990, n. 285, dopo il comma 2 è inserito il seguente:
«2-bis. I familiari o gli altri aventi titolo del deceduto possono concordare con il direttore sanitario o sociosanitario l’esecuzione del riscontro diagnostico, sia nel caso di decesso ospedaliero che in altro luogo, e possono disporre la presenza di un medico di loro fiducia».
Articolo 5 – Buone pratiche clinico-assistenziali e raccomandazioni previste dalle linee guida
1. Gli esercenti le professioni sanitarie, nell’esecuzione delle prestazioni sanitarie con finalità preventive, diagnostiche, terapeutiche, palliative, riabilitative e di medicina legale, si attengono, salve le specificità del caso concreto, alle raccomandazioni previste dalle linee guida pubblicate ai sensi del comma 3 ed elaborate da enti e istituzioni pubblici e privati nonché dalle società scientifiche e dalle associazioni tecnico-scientifiche delle professioni sanitarie iscritte in apposito elenco istituito e regolamentato con decreto del Ministro della salute, da emanare entro novanta giorni dalla data di entrata in vigore della presente legge, e da aggiornare con cadenza biennale[*]. In mancanza delle suddette raccomandazioni, gli esercenti le professioni sanitarie si attengono alle buone pratiche clinico-assistenziali.
2. Nel regolamentare l’iscrizione in apposito elenco delle società scientifiche e delle associazioni tecnico-scientifiche di cui al comma 1, il decreto del Ministro della salute stabilisce:
a) i requisiti minimi di rappresentatività sul territorio nazionale;
b) la costituzione mediante atto pubblico e le garanzie da prevedere nello statuto in riferimento al libero accesso dei professionisti aventi titolo e alla loro partecipazione alle decisioni, all’autonomia e all’indipendenza, all’assenza di scopo di lucro, alla pubblicazione nel sito istituzionale dei bilanci preventivi, dei consuntivi e degli incarichi retribuiti, alla dichiarazione e regolazione dei conflitti di interesse e all’individuazione di sistemi di verifica e controllo della qualità della produzione tecnico-scientifica;
c) le procedure di iscrizione all’elenco nonché le verifiche sul mantenimento dei requisiti e le modalità di sospensione o cancellazione dallo stesso.
3. Le linee guida e gli aggiornamenti delle stesse elaborati dai soggetti di cui al comma 1 sono integrati nel Sistema nazionale per le linee guida (SNLG), il quale è disciplinato nei compiti e nelle funzioni con decreto del Ministro della salute, da emanare, previa intesa in sede di Conferenza permanente per i rapporti tra lo Stato, le regioni e le province autonome di Trento e di Bolzano, entro centoventi giorni dalla data di entrata in vigore della presente legge. L’Istituto superiore di sanità pubblica nel proprio sito internet le linee guida e gli aggiornamenti delle stesse indicati dal SNLG, previa verifica della conformità della metodologia adottata a standard definiti e resi pubblici dallo stesso Istituto, nonché della rilevanza delle evidenze scientifiche dichiarate a supporto delle raccomandazioni[**].
4. Le attività di cui al comma 3 sono svolte nell’ambito delle risorse umane, finanziarie e strumentali già disponibili a legislazione vigente e comunque senza nuovi o maggiori oneri per la finanza pubblica.
[*] L’elenco delle società scientifiche e dalle associazioni tecnico-scientifiche delle professioni sanitarie è stato istituito con D.M. 02/08/2017.
[**] Il SNLG è stato istituito con D.M. 27/02/2018.
Articolo 6 – Responsabilità penale dell’esercente la professione sanitaria
1. Dopo l’articolo 590-quinquies del codice penale è inserito il seguente:
«Art. 590-sexies (Responsabilità colposa per morte o lesioni personali in ambito sanitario). – Se i fatti di cui agli articoli 589 e 590 sono commessi nell’esercizio della professione sanitaria, si applicano le pene ivi previste salvo quanto disposto dal secondo comma.
Qualora l’evento si sia verificato a causa di imperizia, la punibilità è esclusa quando sono rispettate le raccomandazioni previste dalle linee guida come definite e pubblicate ai sensi di legge ovvero, in mancanza di queste, le buone pratiche clinico-assistenziali, sempre che le raccomandazioni previste dalle predette linee guida risultino adeguate alle specificità del caso concreto».
2. All’articolo 3 del decreto-legge 13 settembre 2012, n. 158, convertito, con modificazioni, dalla legge 8 novembre 2012, n. 189, il comma 1 è abrogato.
Articolo 7 – Responsabilità civile della struttura e dell’esercente la professione sanitaria
1. La struttura sanitaria o sociosanitaria pubblica o privata che, nell’adempimento della propria obbligazione, si avvalga dell’opera di esercenti la professione sanitaria, anche se scelti dal paziente e ancorché non dipendenti della struttura stessa, risponde, ai sensi degli articoli 1218 e 1228 del codice civile, delle loro condotte dolose o colpose.
2. La disposizione di cui al comma 1 si applica anche alle prestazioni sanitarie svolte in regime di libera professione intramuraria ovvero nell’ambito di attività di sperimentazione e di ricerca clinica ovvero in regime di convenzione con il Servizio sanitario nazionale nonché attraverso la telemedicina.
3. L’esercente la professione sanitaria di cui ai commi 1 e 2 risponde del proprio operato ai sensi dell’articolo 2043 del codice civile, salvo che abbia agito nell’adempimento di obbligazione contrattuale assunta con il paziente. Il giudice, nella determinazione del risarcimento del danno, tiene conto della condotta dell’esercente la professione sanitaria ai sensi dell’articolo 5 della presente legge e dell’articolo 590-sexies del codice penale, introdotto dall’articolo 6 della presente legge.
4. Il danno conseguente all’attività della struttura sanitaria o sociosanitaria, pubblica o privata, e dell’esercente la professione sanitaria è risarcito sulla base delle tabelle di cui agli articoli 138 e 139 del codice delle assicurazioni private, di cui al decreto legislativo 7 settembre 2005, n. 209, integrate, ove necessario, con la procedura di cui al comma 1 del predetto articolo 138 e sulla base dei criteri di cui ai citati articoli, per tener conto delle fattispecie da esse non previste, afferenti alle attività di cui al presente articolo.
5. Le disposizioni del presente articolo costituiscono norme imperative ai sensi del codice civile.
Articolo 8 – Tentativo obbligatorio di conciliazione
1. Chi intende esercitare un’azione innanzi al giudice civile relativa a una controversia di risarcimento del danno derivante da responsabilità sanitaria è tenuto preliminarmente a proporre ricorso ai sensi dell’articolo 696-bis del codice di procedura civile dinanzi al giudice competente.
2. La presentazione del ricorso di cui al comma 1 costituisce condizione di procedibilità della domanda di risarcimento. E’ fatta salva la possibilità di esperire in alternativa il procedimento di mediazione ai sensi dell’articolo 5, comma 1, del decreto legislativo 4 marzo 2010, n. 28. In tali casi non trova invece applicazione l’articolo 3 del decreto-legge 12 settembre 2014, n. 132, convertito, con modificazioni, dalla legge 10 novembre 2014, n. 162. L’improcedibilità deve essere eccepita dal convenuto, a pena di decadenza, o rilevata d’ufficio dal giudice, non oltre la prima udienza. Il giudice, ove rilevi che il procedimento di cui all’articolo 696-bis del codice di procedura civile non è stato espletato ovvero che è iniziato ma non si è concluso, assegna alle parti il termine di quindici giorni per la presentazione dinanzi a sé dell’istanza di consulenza tecnica in via preventiva ovvero di completamento del procedimento.
3. Ove la conciliazione non riesca o il procedimento non si concluda entro il termine perentorio di sei mesi dal deposito del ricorso, la domanda diviene procedibile e gli effetti della domanda sono salvi se, entro novanta giorni dal deposito della relazione o dalla scadenza del termine perentorio, è depositato, presso il giudice che ha trattato il procedimento di cui al comma 1, il ricorso di cui all’articolo 281-undecies del codice di procedura civile. In tal caso il giudice fissa l’udienza di comparizione delle parti e procede con le forme del rito semplificato di cognizione a norma degli articoli 281-decies e seguenti del codice di procedura civile.
4. La partecipazione al procedimento di consulenza tecnica preventiva di cui al presente articolo, effettuato secondo il disposto dell’articolo 15 della presente legge, è obbligatoria per tutte le parti, comprese le imprese di assicurazione di cui all’articolo 10, che hanno l’obbligo di formulare l’offerta di risarcimento del danno ovvero comunicare i motivi per cui ritengono di non formularla. In caso di sentenza a favore del danneggiato, quando l’impresa di assicurazione non ha formulato l’offerta di risarcimento nell’ambito del procedimento di consulenza tecnica preventiva di cui ai commi precedenti, il giudice trasmette copia della sentenza all’Istituto per la vigilanza sulle assicurazioni (IVASS) per gli adempimenti di propria competenza. In caso di mancata partecipazione, il giudice, con il provvedimento che definisce il giudizio, condanna le parti che non hanno partecipato al pagamento delle spese di consulenza e di lite, indipendentemente dall’esito del giudizio, oltre che ad una pena pecuniaria, determinata equitativamente, in favore della parte che è comparsa alla conciliazione.
Articolo 9 – Azione di rivalsa o di responsabilità amministrativa
1. L’azione di rivalsa nei confronti dell’esercente la professione sanitaria può essere esercitata solo in caso di dolo o colpa grave.
2. Se l’esercente la professione sanitaria non è stato parte del giudizio o della procedura stragiudiziale di risarcimento del danno, l’azione di rivalsa nei suoi confronti può essere esercitata soltanto successivamente al risarcimento avvenuto sulla base di titolo giudiziale o stragiudiziale ed è esercitata, a pena di decadenza, entro un anno dall’avvenuto pagamento.
3. La decisione pronunciata nel giudizio promosso contro la struttura sanitaria o sociosanitaria o contro l’impresa di assicurazione non fa stato nel giudizio di rivalsa se l’esercente la professione sanitaria non è stato parte del giudizio.
4. In nessun caso la transazione è opponibile all’esercente la professione sanitaria nel giudizio di rivalsa.
5. In caso di accoglimento della domanda di risarcimento proposta dal danneggiato nei confronti della struttura sanitaria o sociosanitaria pubblica, ai sensi dei commi 1 e 2 dell’articolo 7, o dell’esercente la professione sanitaria, ai sensi del comma 3 del medesimo articolo 7, l’azione di responsabilità amministrativa, per dolo o colpa grave, nei confronti dell’esercente la professione sanitaria è esercitata dal pubblico ministero presso la Corte dei conti. Ai fini della quantificazione del danno, fermo restando quanto previsto dall’articolo 1, comma 1-bis, della legge 14 gennaio 1994, n. 20, e dall’articolo 52, secondo comma, del testo unico di cui al regio decreto 12 luglio 1934, n. 1214, si tiene conto delle situazioni di fatto di particolare difficoltà, anche di natura organizzativa, della struttura sanitaria o sociosanitaria pubblica, in cui l’esercente la professione sanitaria ha operato. L’importo della condanna per la responsabilità amministrativa e della surrogazione di cui all’articolo 1916, primo comma, del codice civile, per singolo evento, in caso di colpa grave, non può superare una somma pari al triplo del valore maggiore della retribuzione lorda o del corrispettivo convenzionale conseguiti nell’anno di inizio della condotta causa dell’evento o nell’anno immediatamente precedente o successivo. Per i tre anni successivi al passaggio in giudicato della decisione di accoglimento della domanda di risarcimento proposta dal danneggiato, l’esercente la professione sanitaria, nell’ambito delle strutture sanitarie o sociosanitarie pubbliche, non può essere preposto ad incarichi professionali superiori rispetto a quelli ricoperti e il giudicato costituisce oggetto di specifica valutazione da parte dei commissari nei pubblici concorsi per incarichi superiori.
6. In caso di accoglimento della domanda proposta dal danneggiato nei confronti della struttura sanitaria o sociosanitaria privata o nei confronti dell’impresa di assicurazione titolare di polizza con la medesima struttura, la misura della rivalsa e quella della surrogazione richiesta dall’impresa di assicurazione, ai sensi dell’articolo 1916, primo comma, del codice civile, per singolo evento, in caso di colpa grave, non possono superare una somma pari al triplo del valore maggiore del reddito professionale, ivi compresa la retribuzione lorda, conseguito nell’anno di inizio della condotta causa dell’evento o nell’anno immediatamente precedente o successivo. Il limite alla misura della rivalsa, di cui al periodo precedente, non si applica nei confronti degli esercenti la professione sanitaria di cui all’articolo 10, comma 2.
7. Nel giudizio di rivalsa e in quello di responsabilità amministrativa il giudice può desumere argomenti di prova dalle prove assunte nel giudizio instaurato dal danneggiato nei confronti della struttura sanitaria o sociosanitaria o dell’impresa di assicurazione se l’esercente la professione sanitaria ne è stato parte.
Articolo 10 – Obbligo di assicurazione
1. Le strutture sanitarie e sociosanitarie pubbliche e private devono essere provviste di copertura assicurativa o di altre analoghe misure per la responsabilità civile verso terzi e per la responsabilità civile verso prestatori d’opera, ai sensi dell’articolo 27, comma 1-bis, del decreto-legge 24 giugno 2014, n. 90, convertito, con modificazioni, dalla legge 11 agosto 2014, n. 114, anche per danni cagionati dal personale a qualunque titolo operante presso le strutture sanitarie o sociosanitarie pubbliche e private, compresi coloro che svolgono attività di formazione, aggiornamento nonché di sperimentazione e di ricerca clinica. La disposizione del primo periodo si applica anche alle prestazioni sanitarie svolte in regime di libera professione intramuraria ovvero in regime di convenzione con il Servizio sanitario nazionale nonché attraverso la telemedicina. Le strutture di cui al primo periodo stipulano, altresì, polizze assicurative o adottano altre analoghe misure per la copertura della responsabilità civile verso terzi degli esercenti le professioni sanitarie anche ai sensi e per gli effetti delle disposizioni di cui al comma 3 dell’articolo 7, fermo restando quanto previsto dall’articolo 9. Le disposizioni di cui al periodo precedente non si applicano in relazione agli esercenti la professione sanitaria di cui al comma 2.
2. Per l’esercente la professione sanitaria che svolga la propria attività al di fuori di una delle strutture di cui al comma 1 del presente articolo o che presti la sua opera all’interno della stessa in regime libero-professionale ovvero che si avvalga della stessa nell’adempimento della propria obbligazione contrattuale assunta con il paziente ai sensi dell’articolo 7, comma 3, resta fermo l’obbligo di cui all’articolo 3, comma 5, lettera e), del decreto-legge 13 agosto 2011, n. 138, convertito, con modificazioni, dalla legge 14 settembre 2011, n. 148, all’articolo 5 del regolamento di cui al decreto del Presidente della Repubblica 7 agosto 2012, n. 137, e all’articolo 3, comma 2, del decreto-legge 13 settembre 2012, n. 158, convertito, con modificazioni, dalla legge 8 novembre 2012, n. 189.
3. Al fine di garantire efficacia alle azioni di cui all’articolo 9 e all’articolo 12, comma 3, ciascun esercente la professione sanitaria operante a qualunque titolo in strutture sanitarie o sociosanitarie pubbliche o private provvede alla stipula, con oneri a proprio carico, di un’adeguata polizza di assicurazione per colpa grave.
4. Le strutture di cui al comma 1 rendono nota, mediante pubblicazione nel proprio sito internet, la denominazione dell’impresa che presta la copertura assicurativa della responsabilità civile verso i terzi e verso i prestatori d’opera di cui al comma 1, indicando per esteso i contratti, le clausole assicurative ovvero le altre analoghe misure che determinano la copertura assicurativa.
5. Con decreto da emanare entro novanta giorni dalla data di entrata in vigore della presente legge, il Ministro dello sviluppo economico, di concerto con il Ministro della salute, definisce i criteri e le modalità per lo svolgimento delle funzioni di vigilanza e controllo esercitate dall’IVASS sulle imprese di assicurazione che intendano stipulare polizze con le strutture di cui al comma 1 e con gli esercenti la professione sanitaria.
6. Con decreto del Ministro dello sviluppo economico, da emanare entro centoventi giorni dalla data di entrata in vigore della presente legge, di concerto con il Ministro della salute e con il Ministro dell’economia e delle finanze, previa intesa in sede di Conferenza permanente per i rapporti tra lo Stato, le regioni e le province autonome di Trento e di Bolzano, sentiti l’IVASS, l’Associazione nazionale fra le imprese assicuratrici (ANIA), le Associazioni nazionali rappresentative delle strutture private che erogano prestazioni sanitarie e sociosanitarie, la Federazione nazionale degli ordini dei medici chirurghi e degli odontoiatri, le Federazioni nazionali degli ordini e dei collegi delle professioni sanitarie e le organizzazioni sindacali maggiormente rappresentative delle categorie professionali interessate, nonché le associazioni di tutela dei cittadini e dei pazienti, sono determinati i requisiti minimi delle polizze assicurative per le strutture sanitarie e sociosanitarie pubbliche e private e per gli esercenti le professioni sanitarie, prevedendo l’individuazione di classi di rischio a cui far corrispondere massimali differenziati. Il medesimo decreto stabilisce i requisiti minimi di garanzia e le condizioni generali di operatività delle altre analoghe misure, anche di assunzione diretta del rischio, richiamate dal comma 1; disciplina altresì le regole per il trasferimento del rischio nel caso di subentro contrattuale di un’impresa di assicurazione nonché la previsione nel bilancio delle strutture di un fondo rischi e di un fondo costituito dalla messa a riserva per competenza dei risarcimenti relativi ai sinistri denunciati. A tali fondi si applicano le disposizioni di cui all’articolo 1, commi 5 e 5-bis, del decreto-legge 18 gennaio 1993, n. 9, convertito, con modificazioni, dalla legge 18 marzo 1993, n. 67[*].
7. Con decreto del Ministro dello sviluppo economico da emanare, di concerto con il Ministro della salute e sentito l’IVASS, entro centoventi giorni dalla data di entrata in vigore della presente legge, sono individuati i dati relativi alle polizze di assicurazione stipulate ai sensi dei commi 1 e 2, e alle altre analoghe misure adottate ai sensi dei commi 1 e 6 e sono stabiliti, altresì, le modalità e i termini per la comunicazione di tali dati da parte delle strutture sanitarie e sociosanitarie pubbliche e private e degli esercenti le professioni sanitarie all’Osservatorio. Il medesimo decreto stabilisce le modalità e i termini per l’accesso a tali dati.
[*] I requisiti minimi delle polizze assicurative e le condizioni di operatività delle altre analoghe misure sono stati determinati con D.M. 12/12/2023, n. 232.
Articolo 11 – Estensione della garanzia assicurativa
1. La garanzia assicurativa deve prevedere una operatività temporale anche per gli eventi accaduti nei dieci anni antecedenti la conclusione del contratto assicurativo, purché denunciati all’impresa di assicurazione durante la vigenza temporale della polizza. In caso di cessazione definitiva dell’attività professionale per qualsiasi causa deve essere previsto un periodo di ultrattività della copertura per le richieste di risarcimento presentate per la prima volta entro i dieci anni successivi e riferite a fatti generatori della responsabilità verificatisi nel periodo di efficacia della polizza, incluso il periodo di retroattività della copertura. L’ultrattività è estesa agli eredi e non è assoggettabile alla clausola di disdetta.
Articolo 12 – Azione diretta del soggetto danneggiato
1. Fatte salve le disposizioni dell’articolo 8, il soggetto danneggiato ha diritto di agire direttamente, entro i limiti delle somme per le quali è stato stipulato il contratto di assicurazione, nei confronti dell’impresa di assicurazione che presta la copertura assicurativa alle strutture sanitarie o sociosanitarie pubbliche o private di cui al comma 1 dell’articolo 10 e all’esercente la professione sanitaria di cui al comma 2 del medesimo articolo 10.
2. Non sono opponibili al danneggiato, per l’intero massimale di polizza, eccezioni derivanti dal contratto diverse da quelle stabilite dal decreto di cui all’articolo 10, comma 6, che definisce i requisiti minimi delle polizze assicurative per le strutture sanitarie e sociosanitarie pubbliche e private e per gli esercenti le professioni sanitarie di cui all’articolo 10, comma 2.
3. L’impresa di assicurazione ha diritto di rivalsa verso l’assicurato nel rispetto dei requisiti minimi, non derogabili contrattualmente, stabiliti dal decreto di cui all’articolo 10, comma 6.
4. Nel giudizio promosso contro l’impresa di assicurazione della struttura sanitaria o sociosanitaria pubblica o privata a norma del comma 1 è litisconsorte necessario la struttura medesima; nel giudizio promosso contro l’impresa di assicurazione dell’esercente la professione sanitaria a norma del comma 1 è litisconsorte necessario l’esercente la professione sanitaria. L’impresa di assicurazione, l’esercente la professione sanitaria e il danneggiato hanno diritto di accesso alla documentazione della struttura relativa ai fatti dedotti in ogni fase della trattazione del sinistro.
5. L’azione diretta del danneggiato nei confronti dell’impresa di assicurazione è soggetta al termine di prescrizione pari a quello dell’azione verso la struttura sanitaria o sociosanitaria pubblica o privata o l’esercente la professione sanitaria.
6. Le disposizioni del presente articolo si applicano a decorrere dalla data di entrata in vigore del decreto di cui al comma 6 dell’articolo 10 con il quale sono determinati i requisiti minimi delle polizze assicurative per le strutture sanitarie e sociosanitarie e per gli esercenti le professioni sanitarie.
Articolo 13 – Obbligo di comunicazione all’esercente la professione sanitaria del giudizio basato sulla sua responsabilità
1. Le strutture sanitarie e sociosanitarie di cui all’articolo 7, comma 1, e le imprese di assicurazione che prestano la copertura assicurativa nei confronti dei soggetti di cui all’articolo 10, commi 1 e 2, comunicano all’esercente la professione sanitaria l’instaurazione del giudizio promosso nei loro confronti dal danneggiato, entro quarantacinque giorni dalla ricezione della notifica dell’atto introduttivo, mediante posta elettronica certificata o lettera raccomandata con avviso di ricevimento contenente copia dell’atto introduttivo del giudizio. Le strutture sanitarie e sociosanitarie e le imprese di assicurazione entro quarantacinque giorni comunicano all’esercente la professione sanitaria, mediante posta elettronica certificata o lettera raccomandata con avviso di ricevimento, l’avvio di trattative stragiudiziali con il danneggiato, con invito a prendervi parte. L’omissione, la tardività o l’incompletezza delle comunicazioni di cui al presente comma preclude l’ammissibilità delle azioni di rivalsa o di responsabilità amministrativa di cui all’articolo 9.
Articolo 14 – Fondo di garanzia per i danni derivanti da responsabilità sanitaria
1. E’ istituito, nello stato di previsione del Ministero della salute, il Fondo di garanzia per i danni derivanti da responsabilità sanitaria. Il Fondo di garanzia è alimentato dal versamento di un contributo annuale dovuto dalle imprese autorizzate all’esercizio delle assicurazioni per la responsabilità civile per i danni causati da responsabilità sanitaria. A tal fine il predetto contributo è versato all’entrata del bilancio dello Stato per essere riassegnato al Fondo di garanzia. Il Ministero della salute con apposita convenzione affida alla Concessionaria servizi assicurativi pubblici (CONSAP) Spa la gestione delle risorse del Fondo di garanzia.
2. Con regolamento adottato con decreto del Ministro della salute, da emanare entro centoventi giorni dalla data di entrata in vigore della presente legge, di concerto con il Ministro dello sviluppo economico e con il Ministro e dell’economia e delle finanze, sentite la Conferenza permanente per i rapporti tra lo Stato, le regioni e le province autonome di Trento e di Bolzano e le rappresentanze delle imprese di assicurazione, sono definiti:
a) la misura del contributo dovuto dalle imprese autorizzate all’esercizio delle assicurazioni per la responsabilità civile per i danni causati da responsabilità sanitaria;
b) le modalità di versamento del contributo di cui alla lettera a);
c) i principi cui dovrà uniformarsi la convenzione tra il Ministero della salute e la CONSAP Spa;
d) le modalità di intervento, il funzionamento e il regresso del Fondo di garanzia nei confronti del responsabile del sinistro.
3. Il Fondo di garanzia di cui al comma 1 concorre al risarcimento del danno nei limiti delle effettive disponibilità finanziarie.
4. La misura del contributo di cui al comma 2, lettera a), è aggiornata annualmente con apposito decreto del Ministro della salute, da adottare di concerto con il Ministro dello sviluppo economico e con il Ministro dell’economia e delle finanze, in relazione alle effettive esigenze della gestione del Fondo di garanzia.
5. Ai fini della rideterminazione del contributo di cui al comma 2, lettera a), la CONSAP Spa trasmette ogni anno al Ministero della salute e al Ministero dello sviluppo economico un rendiconto della gestione del Fondo di garanzia di cui al comma 1, riferito all’anno precedente, secondo le disposizioni stabilite dal regolamento di cui al comma 2.
6. Gli oneri per l’istruttoria e la gestione delle richieste di risarcimento sono posti a carico del Fondo di garanzia di cui al comma 1.
7. Il Fondo di garanzia di cui al comma 1 risarcisce i danni cagionati da responsabilità sanitaria nei seguenti casi:
a) qualora il danno sia di importo eccedente rispetto ai massimali previsti dai contratti di assicurazione stipulati dalla struttura sanitaria o sociosanitaria pubblica o privata ovvero dall’esercente la professione sanitaria ai sensi del decreto di cui all’articolo 10, comma 6;
b) qualora la struttura sanitaria o sociosanitaria pubblica o privata ovvero l’esercente la professione sanitaria risultino assicurati presso un’impresa che al momento del sinistro si trovi in stato di insolvenza o di liquidazione coatta amministrativa o vi venga posta successivamente;
c) qualora la struttura sanitaria o sociosanitaria pubblica o privata ovvero l’esercente la professione sanitaria siano sprovvisti di copertura assicurativa per recesso unilaterale dell’impresa assicuratrice ovvero per la sopravvenuta inesistenza o cancellazione dall’albo dell’impresa assicuratrice stessa.
7-bis. Il Fondo di garanzia di cui al comma 1 assolve anche alla funzione di agevolare l’accesso alla copertura assicurativa da parte degli esercenti le professioni sanitarie che svolgono la propria attività in regime libero-professionale, ai sensi dell’articolo 10, comma 6.
8. Il decreto di cui all’articolo 10, comma 6, prevede che il massimale minimo sia rideterminato in relazione all’andamento del Fondo per le ipotesi di cui alla lettera a) del comma 7 del presente articolo.
9. Le disposizioni di cui al presente articolo si applicano ai sinistri denunciati per la prima volta dopo la data di entrata in vigore della presente legge.
10. Il Ministro dell’economia e delle finanze è autorizzato ad apportare, con propri decreti, le occorrenti variazioni di bilancio.
Articolo 15 – Nomina dei consulenti tecnici d’ufficio e dei periti nei giudizi di responsabilità sanitaria
1. Nei procedimenti civili e nei procedimenti penali aventi ad oggetto la responsabilità sanitaria, l’autorità giudiziaria affida l’espletamento della consulenza tecnica e della perizia a un medico specializzato in medicina legale e a uno o più specialisti nella disciplina che abbiano specifica e pratica conoscenza di quanto oggetto del procedimento, avendo cura che i soggetti da nominare, scelti tra gli iscritti negli albi di cui ai commi 2 e 3, non siano in posizione di conflitto di interessi nello specifico procedimento o in altri connessi e che i consulenti tecnici d’ufficio da nominare nell’ambito del procedimento di cui all’articolo 8, comma 1, siano in possesso di adeguate e comprovate competenze nell’ambito della conciliazione acquisite anche mediante specifici percorsi formativi.
2. Negli albi dei consulenti di cui all’articolo 13 delle disposizioni per l’attuazione del codice di procedura civile e disposizioni transitorie, di cui al regio decreto 18 dicembre 1941, n. 1368, e dei periti di cui all’articolo 67 delle norme di attuazione, di coordinamento e transitorie del codice di procedura penale, di cui al decreto legislativo 28 luglio 1989, n. 271, devono essere indicate e documentate le specializzazioni degli iscritti esperti in medicina. In sede di revisione degli albi è indicata, relativamente a ciascuno degli esperti di cui al periodo precedente, l’esperienza professionale maturata, con particolare riferimento al numero e alla tipologia degli incarichi conferiti e di quelli revocati.
3. Gli albi dei consulenti di cui all’articolo 13 delle disposizioni per l’attuazione del codice di procedura civile e disposizioni transitorie, di cui al regio decreto 18 dicembre 1941, n. 1368, e gli albi dei periti di cui all’articolo 67 delle norme di attuazione, di coordinamento e transitorie del codice di procedura penale, di cui al decreto legislativo 28 luglio 1989, n. 271, devono essere aggiornati con cadenza almeno quinquennale, al fine di garantire, oltre a quella medico-legale, un’idonea e adeguata rappresentanza di esperti delle discipline specialistiche riferite a tutte le professioni sanitarie, tra i quali scegliere per la nomina tenendo conto della disciplina interessata nel procedimento.
4. Nei casi di cui al comma 1, l’incarico è conferito al collegio[ e, nella determinazione del compenso globale, non si applica l’aumento del 40 per cento per ciascuno degli altri componenti del collegio previsto dall’articolo 53 del testo unico delle disposizioni legislative e regolamentari in materia di spese di giustizia, di cui al decreto del Presidente della Repubblica 30 maggio 2002, n. 115*].
[*] La Corte Costituzionale, con sentenza del 20/05/2021, n. 102, ha dichiarato l’illegittimità costituzionale dell’art. 15, comma 4, della legge 24/2017 (legge Gelli) limitatamente alle parole «e, nella determinazione del compenso globale, non si applica l’aumento del 40 per cento per ciascuno degli altri componenti del collegio previsto dall’articolo 53 del testo unico delle disposizioni legislative e regolamentari in materia di spese di giustizia, di cui al decreto del Presidente della Repubblica 30 maggio 2002, n. 115».
Articolo 16 – Modifiche alla legge 28 dicembre 2015, n. 208, in materia di responsabilità professionale del personale sanitario
1. All’articolo 1, comma 539, lettera a), della legge 28 dicembre 2015, n. 208, il secondo periodo è sostituito dal seguente: «I verbali e gli atti conseguenti all’attività di gestione del rischio clinico non possono essere acquisiti o utilizzati nell’ambito di procedimenti giudiziari».
2. All’articolo 1, comma 540, della legge 28 dicembre 2015, n. 208, le parole da: «ovvero» fino alla fine del comma sono sostituite dalle seguenti: «, in medicina legale ovvero da personale dipendente con adeguata formazione e comprovata esperienza almeno triennale nel settore».
Articolo 17 – Clausola di salvaguardia
1. Le disposizioni della presente legge sono applicabili nelle regioni a statuto speciale e nelle province autonome di Trento e di Bolzano compatibilmente con i rispettivi statuti e le relative norme di attuazione, anche con riferimento alla legge costituzionale 18 ottobre 2001, n. 3.
Articolo 18 – Clausola di invarianza finanziaria
1. Le amministrazioni interessate provvedono all’attuazione delle disposizioni di cui alla presente legge nell’ambito delle risorse umane, strumentali e finanziarie disponibili a legislazione vigente e comunque senza nuovi o maggiori oneri per la finanza pubblica.
La presente legge, munita del sigillo dello Stato, sarà inserita nella Raccolta ufficiale degli atti normativi della Repubblica italiana. E’ fatto obbligo a chiunque spetti di osservarla e di farla osservare come legge dello Stato.
Data a Roma, addì 8 marzo 2017
Sergio Mattarella (Presidente della Repubblica)
Paolo Gentiloni Silveri (Presidente del Consiglio dei Ministri)
Visto:
Andrea Orlando (Ministro della Giustizia)
Lavori preparatori della legge Gelli
Camera dei deputati (atto n. 259):
Presentato dall’On. Benedetto Francesco Fucci, in data 15 marzo 2013.
Assegnato alla XII Commissione (Affari sociali), in sede referente, l’11 settembre 2013, con pareri delle Commissioni I (Affari costituzionali), II (Giustizia), V (Bilancio), VI (Finanze) e Questioni regionali.
Esaminato dalla XII Commissione (Affari sociali), in sede referente, il 16, 22 e 24 ottobre 2013; il 6 novembre 2013; il 10 e 18 dicembre 2013; l’8 gennaio 2014; il 5 febbraio 2014; il 27 marzo 2014; il 7, 14, 22 e 29 ottobre 2014; il 12 e 27 novembre 2014; il 10 dicembre 2014; il 4 febbraio 2015; il 4 marzo 2015, il 14 aprile 2015, il 6 e 14 maggio 2015; il 3 giugno 2015; il 5 agosto 2015; il 15 settembre 2015; il 6, 7, 8, 13, 14, 15, 20, 21 e 28 ottobre 2015; il 3, 4, 5, 10 e 11 novembre 2015; il 17, 18 e 19 novembre 2015; il 16 e 17 dicembre 2015; il 14 e 20 gennaio 2016.
Esaminato in aula il 25, 26, 27 gennaio 2016 e approvato in un testo unificato con gli atti n. 262 (On. B. F. Fucci), n. 1312 (On. G. Grillo e altri), n. 1324 (On. R. Calabrò e altri), n. 1581 (On. P. Vargiu e altri), n. 1769 (On. A. M. Miotto e altri), n. 1902 (On. G. Monchiero e altri), n. 2155 (On. A. Formisano), il 28 gennaio 2016.
Senato della Repubblica (atto n. 2224):
Assegnato alla 12a Commissione (Igiene e sanità), in sede referente, l’11 febbraio 2016, con pareri delle Commissioni 1a (Affari costituzionali), 2a (Giustizia), 5a (Bilancio), 10a (Industria, commercio, turismo) e Questioni regionali.
Esaminato dalla 12a Commissione (Igiene e sanità), in sede referente, il 16 e 18 febbraio 2016; il 1°, 8, 10, 15, 16, 17, 22, 30 e 31 marzo 2016; il 5, 6, 7, 13, 19, 21, 27 e 28 aprile 2016; il 4, 17, 25 e 26 maggio 2016; l’8, 9, 21, 22, 23 e 29 giugno 2016; il 26 luglio 2016; il 3 agosto 2016; il 13, 20 e 27 settembre 2016; il 4, 11, 13, 18, 19, 25 e 26 ottobre 2016; il 2 novembre 2016.
Esaminato in aula l’8, 15, 16, 17 e 24 novembre 2016; il 20 dicembre 2016 e approvato, con modificazioni, l’11 gennaio 2017.
Camera dei deputati (atto n. 259 – 262 – 1312 – 1324 – 1581 – 1769 – 1902 – 2155-B):
Assegnato alla XII Commissione (Affari sociali), in sede referente, il 16 gennaio 2017, con pareri delle Commissioni I (Affari costituzionali), II (Giustizia), V (Bilancio), VI (Finanze), XI (Lavoro pubblico e privato), XIV (Politiche dell’Unione europea) e Questioni regionali.
Esaminato dalla XII Commissione (Affari sociali), in sede referente, il 19 gennaio 2017; il 1° e il 9 febbraio 2017.
Esaminato in aula il 13, 16, 21 febbraio 2017 e approvato definitivamente il 28 febbraio 2017.


